ماموگرافیMammography
ماموگرافی

مقدمه
یکی از مهمترین و موثرترین راه های تشخیص سرطان سینه،به خصوص در مراحل اولیه بیماری،انجام ماموگرافی است.
یکی از موثرترین راه های مبارزه با این بیماری،تشخیص آن در مراحل اولیه پیدایش است.به عقیده اکثر پزشکان در صورت تشخیص به موقع سرطان در مراحل اولیه می توان درمان موثرتری را انجام داد و از میزان مرگ و میر احتمالی کاست.
مطالعات نشان می دهند که تصویربرداری ماموگرافیک دوره ای در زنان بدون نشانه،نرخ ابتلا به سرطانرا به میزان زیادی کاهش می دهد.
عمده سرطان های پستان از بافت غده ای سینه منشأ می گیرند که با تغییرات آناتومیک و انحراف در مجرای طبیعی و رسوب ذرات کلسیفه ریز با قطر تقریبی 500 میکرومتر و بروز توده های کوچک و بزرگ همراه است.سرطان های پستان معمولا از ربع خارجی پستان آغاز شده و ممکن است توده های بدخیم، به فاشیای قفسه سینه اتصال یابند و یا به پوست گسترش پیدا کنند و موجب فرورفتگی شوند.
سرطان پستان به تدریج گسترش می یابد و این گسترش در اغلب موارد گره های لنفی در زیر بغل و در طول شریان پستانی داخل را در بر می گیرد.
در حدود 90% از ضایعات خوش خیم و بدخیم پستان از طریق لمس پستان شناسایی می شوند.با این حال ممکن است تا زمان قابل لمس شدن یک توده بدخیم بدون درد و منفرد،گسترش به گره های لنفی صورت گرفته باشد.بنابر این،تشخیص در مراحل اولیه سرطان،به عنوان یک عامل حیاتی در درمان موفق به شمار می رود.
مبانی ماموگرافی
ماموگرافی انجام رادیوگرافی از نسج نرم پستان هاست و عمدتاً به منظور شناسایی و تشخیص سرطان پستان و نیز به منظور ارزیابی توده های قابل لمس و ضایعات غیر قابل لمس پستان مورد استفاده قرار می گیرد.
به طور تخمینی می توان گفت که با استفاده از ماموگرافی،سرطان پستان دو سال قبل از قابل لمس شدن ضایعه غیر طبیعی قابل شناسایی است.
جذب پرتو X در بافت عمدتاً از طریق جذب فوتو الکتریک و کمپتون صورت می پذیرد.
در انرژی های بالاتر از 30 kev جذب فوتو الکتریک کاهش قابل ملاحظه ای یافته و پدیده کمپتون بر آن غلبه می کند که باعث جذب نسبتاً یکنواخت پرتو در بافت های دارای عدد اتمی متفاوت شده و در نتیجه کنتراست تصویر کاهش می یابد.
اما در انرژی های بین 20 تا 30 kev اغلب برخوردها از طریق پدیده فوتو الکتریک صورت می گیرد که در این حالت به علت تولید بسیار ناچیز پرتوهای پراکنده و جذب در رادیوگرافی از نسج نرم باید از کیلوولت های پایین برای افزایش احتمال جذب فوتوالکتریک استفاده نمود.
دستگاه ماموگرافی
به طور کلی هر دستگاه ماموگرافی از چهار جز اصلی تشکیل شده است .
1)تیوب اشعه ایکس
2)کمپرسور
3)سیستم گیرنده تصویر
4)صفحه کنترل عوامل تابش
- تیوب اشعه ایکس
در حال حاضر سه نوع لامپ مولد پرتو ایکس در ماموگرافی وجود دارد که براساس جنس هدف یا آند آنها،تقسیم بندی می گردند و عبارتند از:
لامپ های پرتو ایکس با هدفی از جنس تنگستن،مولیبدن و آلیاژ مولیبدن-تنگستن.
در مولد های پرتو ایکس از صافی ها جهت بالا بردن کیفیت دسته پرتو تولید شده و حذف پرتوهای کم انرژی
موجود در آن و کاهش دوز جذبی پوست بیمار استفاده می شود.دسته پرتو ایکس تولید شده در 2مرحله قبل از رسیدن به بیمار فیلتر می شود.
مرحله اول مربوط به روغن درون لامپ و شیشه آن می شود که به آن صافی ذاتی می گویند.
مرحله دوم یا صافی اضافی در واقع صفحات فلزی با ضخامت ها و جنس های متفاوت هستند که بسته به مقدار انرژی دسته پرتو و جنس هدف بر سر راه پرتو های اولیه قرار می گیرند.
در لامپ های مولد پرتو ایکس ماموگرافی نوع صافی و ضخامت آن بسیار مهم است.
صافی ها قادر هستند با حذف بخش عمده ای از پرتو های ترمزی از کاهش کنتراست تصویر توسط این پرتوها جلوگیری نمایند.
شدت پرتوهای ایکس خروجی از لامپ مولد اشعه پرتو،در تمام قسمت های دسته پرتو ایکس تولید شده یکسان نیست،بلکه در سمت آند نسبت به سمت کاتد دارای شدت کمتری است.این کاهش شدت درقسمتی از پرتوهای خروجی که تقریباً موازی با سطح آند هستند،به علت جذب مقداری از فوتون های پرتو ایکس در هدف
صورت می پذیرد.این تغییرات در شدت اشعه را اثر پاشنه آند می نامند که مقدار آن به زاویه خروجی دسته پرتو تابشی از هدف وابسته است.
در ماموگرافی با توجه به شکل مخروطی پستان ها ،جهت تابش یکنواخت لازم است که شدت پرتو در قسمت
ضخیم تر بافت (سمت قفسه سینه) بیشتر از قسمت نازکتر (قسمت نوک پستان) باشد.
- کمپرسور
کمپرسور وسیله ای شفاف ،محکم و از جنس پلاستیک(Lexan) با ضخامت 1mm است که برای فشرده کردن عضو به کار می رود.
سطح کمپرسور باید صاف و موازی سطح سینی نگه دارنده کاست بوده و از لحاظ دانسیته اتمی و ضخامت باید همسان و یکنواخت باشد.در غیر این صورت به علت عدم جذب یکنواخت دسته پرتو در کمپرسور،مکان های مختلف عضو به طور یکنواخت تابش ندیده و باعث تفسیر اشتباه پزشک می گردد.
لبه جلویی کمپرسور که به سطح قفسه سینه بیمار تکیه می کند،دارای زاویه 85 درجه و 3الی 4 سانتی متر جهت
عقب راندن چربی های زیر بغل بالا می آید.این زاویه نباید شیبدار و منحنی باشد،چون در هنگام استفاده از
کمپرسور،بافت احشایی پستان تا حد لازم فشرده نشده و ضخیمتر از مکان های دیگر بافت باقی می ماند.
در این صورت این قسمت از بافت،کمتر ازحد لازم تابش می بیند و یا اینکه اصلاً در میدان تابش قرار نگرفته و از حیطه تصویربرداری حذف می گردد.
در هر دو صورت،اطلاعات نهفته موجود در این بخش از تصویر حذف شده و باعث اشتباه پزشک می گردد.
- گیرنده های تصویر
در ماموگرافی سه نوع گیرنده تصویر وجود دارد:
1) فیلم با تابش مستقیم اشعه ایکس
2) کاغذ های زیرو رادیوگرافی
3) فیلم های همراه با صفحات تشدید کننده
در حال حاضر به علت برتری استفاده از صفحات تشدید کننده از لحاظ پرتوگیری بیماران و کیفیت تصاویر،دو روش اول از رده خارج شده اند.
- صفحه کنترل عوامل تابش
1)کیلو ولتاژ پیک
در ماموگرافی گستره کیلوولتاژ کاربردی در تمامی انواع تیوب ها با استفاده از سیستم فیلم اسکرین بین 25kvp
تا40 متغیر است .بهترین کنتراست در 28kvp تا 30 و با استفاده از تیوب با آند مولیبدن به دست می آید.
2)میلی آمپر
در تیوب های مولد پرتو ایکس ماموگرافی تغییرات میلی آمپر از چند میلی آمپر تا 400 میلی آمپر تغییر می کند.
مقدار میلی آمپر تنظیم شده تابعی از نوع ژنراتور (تک فاز یا سه فاز) ،اندازه کانونی،فاصله عضو تا نقطه کانونی و مدتزمان تابش است.
3)مدت زمان تابش
مدت زمان تابش بسته به نوع گیرنده تصویر،قابلیت های هندسی دستگاه ماموگرافی و کیلوولتاژ تنظیمی،تغییر
می کند.
در ماموگرافی با تابش مستقیم فیلم،مدت زمان تابش بین 0.1 تا 3 ثانیه است که با استفاده از سیستم
فیلم – اسکرین سریع تر ، می توان مدت زمان تابش را کوتاه تر نمود و از احتمال ایجاد نا واضحی حرکتی
(Motion Artifact) و تکرار رادیو گرافی و در نتیجه از پرتوگیری بیش از حد بیمار کاست.
کنترل خودکار پرتودهی AEC
برخی از دستگاه های ماموگرافی قادرند پارامترهای تابش را به طور خودکار کنترل کنند.این کنترل می تواند به صورت تمام خودکار باشد یعنی تکنسین هیچ دخالتی در تنظیم عوامل تابش ندارد و یا اینکه نیمه خودکار باشد که تکنسین با تنظیم کیلوولتاژ خروجی اجازه تنظیم میلی آمپر ثانیه را به دستگاه می دهد.
در این سیستم سلول های حساس فتوتایمر موجود در زیر بوکی،هلال کوچکی از بخش مرکزی عضو را پس از یک تابش کوچک ابتدایی،از لحاظ دانسیته تقریبی آن ارزیابی کرده و سپس نسبت به دانسیته بافت،پرتو دهی مناسب را اعمال می نماید.
لیزر ماموگرافی
با استفاده از لیزر و سی تی اسکن،روش جدیدی برای تصویربرداری از سینه بدون اشعه ایکس ارائه شده است که نیاز به بیوبسی را کم می کند و ارزش تشخیصی بالایی دارد.
روش شبیه سی تی اسکن با اشعه ایکس است ولی لیزر جای اشعه ایکس را گرفته است. لیزر با فرکانسی تولید می شود که با ضریب جذب اکسی و دی اکسی هموگلوبین مطابقت دارد.
بیمار یکی از پستان هایش را در محفظه اسکن قرار می دهد طوری که کاملاً معلق بماند و با هیچ قسمتی از سیستم در تماس نباشد.
با تابش لیزر و اندازه گیری ضرایب جذب بافتی،تصویر سه بعدی به دست می آید که به راحتی می توان مثبت یا منفی بودن تست را از روی آن تشخیص داد.
این سیستم تحت نام ماموگرافی لیزری برش نگاری کامپیوتری(CCTLM) عرضه شده است.
بسیاری از ماموگرافی ها به نتیجه قطعی درباره سرطان منجر نمی شوند،چون خواندن آنها مشکل است.در نتیجه بیماران ناچار به بیوبسی می شوند که عملی دردناک است.سیستم جدید با کم کردن احتمال نیاز به بیوبسی کیفیت زندگی را برای زنان بالا می برد.
مشکلات ماموگرافی
موضوع تابش پرتو های یونساز x و خطر آن برای بیماران همواره مهمترین ریسک در کار با ماموگرافی است.
در یک آزمایش معمول ماموگرافی،میزان تابش به بیمار بین 1.5 mGy تا 2.5 mGy است.این موضوع خود ریسک ابتلا به سرطان را افزایش می دهد.
به صورت تئوری نشان داده شده است که هربار تابش به میزان 4 در میلیون احتمال ابتلا را افزایش می دهد.
احتمال ابتلای فرد به سرطان سینه در حالت معمولی 1500 در میلیون است.بنابراین افزایش ریسک چندان زیاد نیست.با این حال برای حل این مشکل به تازگی روش هایی ارائه شده اند که از اولتراسوند یا لیزر برای ماموگرافی استفاده می کنند.
با این حال هنوز ماموگرافی استاندارد طلایی در این حوزه است.
مهندسی پرتوپزشکی تاریخچه پرتوپزشکی:
یکی از روشهای تشخیصی و درمانی ارزشمند در طب، پزشکی هسته ای می باشد. که
تبلور آن از ابتدا تا کنون تلفیقی از کشفیات مهم تاریخی بوده است. اولین
جرقه در سال 1895 با کشف اشعه X
و در 1934 با کشف مواد رادیواکتیو زده شد. اولین استفاده کلینیکی مواد
رادیواکتیو، در سال 1937 جهت درمان لوسمی در دانشگاه کالیفرنیا در برکلی
بود. بعــــــد از آن در 1946 با استــــــفاده از این مواد توانستند در
یک بیمار مبتلا به سرطان تیروئـــــید از پیشرفت این بیماری جلوگیری کنند.
البته تا 1950 کاربرد کلینیکی مواد رادیواکتیو بطور شایع رواج نیافت و
مسکوت ماند. طی سالهای بعد از آن متخصصین و فیزیکدانان به این واقعیت پی
بردند که می توان از تجمع رادیو داروها در ارگان هدف تصاویری از آن تهیه
نمود و یا به درمان بافت آسیب دیده کمک نمود. بطوریکه در اواسط دهه 60
مطالعات بسیاری در خصوص طراحی تجهیزات لازم آغاز گشت. در دهه 1970
توانستند با جاروب نمودن از ارگانهای دیگر بدن مانند کبد و طحال، تومورهای
مغزی و مجاری گوارشی تصاویری را تهیه نمایند. و در دهه 1980 از رادیو
داروها جهت تشخیص بیماری های قلبی استفاده نمودند و هم اکنون نیز با ضریب
اطمینان بسیار بالایی از پزشکی هسته ای در درمان و تشخیص و پیگیری روند
درمان بیماریها استفاده می گردد. پرتوپزشکی چیست؟ پرتوپزشکی شاخهای از پزشکی است که در آن تشعشع خواص هستهای نوکلیدهای رادیواکتیو و نوکلیدهای پایدار ، هم برای تشخیص و هم برای درمان امراض بکار میروند. این امر میتواند یا با پرتودهی مستقیم مریض با یک چشمه تشتعشع خارجی یا با تزریق داروهای نشاندار با رادیواکتیویته به مریض تحقق یابد . کاربرد رادیوداروها تصویر برداری در پرتوپزشکی مشکل تصویر برداری از بدن انسان این است که ماده ای کدر و غیر شفاف است، نگاه کردن درون بدن انسان نیز بطور کلی دردناک است. در گذشته روش معمول دیدن درون بدن انسان جراحی بود! اما امروزه با استفاده از انبوهی از روشهای جدید دیگر نیازی به این روشهای وحشتناک نیست. تصویر برداری اشعه X، MRI، تصویر برداری CAT و مافوق صوت برخی از این تکنیک ها هستند. هر کدام از این تکنیک ها مزایا و معایبی دارند که باعث می شود برای شرایط مختلف واعضای مختلف بدن مفید باشند.تکنیک های تصویر برداری پزشکی هسته ای روشهای جدیدی را برای نگاه کردن به درون بدن انسان برای پزشکان فراهم می کند. این تکنیک ها ترکیبی از استفاده از کامپیوتر، حسگرها و مواد رادیواکتیو است. این روشها عبارتند از: پرتوپزشکی و درمان بیماریها پرتوپزشکی از صرف هزینه های سنگین درمان جلوگیری می کند هم اکنون اغلب مواد اولیه مربوط به تهیه تجهیزات مربوط به پرتوپزشکی
وارد کشور می شود ، در صورتی که اگر مواد اولیه هسته ای در مرکز انرژی
هسته ای و یا مرکز تحقیقاتی وابسته به دانشگاهها تولید شود می توان از
مشکلات اقتصادی بخش درمان جلوگیری کرد. پرتوپزشکیدر ایران ریشه قدیمی دارد چون سالهای زیادی است که در ایران با مواردی نظیر اسکن، رادیوتراپی برای درمان بیماران سرطان از آن استفاده می شود.متاسفانه چون تکنیک ها و وسایل موجود در این زمینه قدیمی هستند کشور در مقایسه با کشورهای پیشرفته به لحاظ پزشکی هسته ای فاصله دارد.هم اکنون تعداد دستگاه ها و تجهیزات پزشکی در این زمینه در کشور بسیار اندک است به گونه ای که فقط در تهران و چند شهر دیگر این تجهیزات وجود دارد و این برای بیماران مشکل ایجاد کرده چون باید از نقاط مختلف کشور برای درمان به این چند شهر خاص سفر کنند. پرتوپزشکیدر ایران از جایگاه مطلوبی برخوردار است و فقط در صورتی که وسایل جدید در کشور فراهم شود به گونه ای که برخی از مواد که امکان تولید از طریق هسته ای وجود دارد ساخته شود می توان این زمینه به پیشرفت های مطلوبی رسید. به طور حتم وسایل جدید مربوط پرتوپزشکیدر دنیا وجود دارد اما علاوه بر اینکه تهیه آنها هزینه زیادی در بر دارد طول عمر این وسایل نیز بسیار کم است. مهندسی پرتوپزشکی چیست؟ تحصیل در رشته پرتوپزشکی: 1-مقطع کارشناسی: این رشته در حال حاضر در مقطع کارشناسی فقط در واحد علوم و تحقیقات دانشگاه آزاد اسلامی با ظرفیت 50 نفر در هر سال دانشجو می پذیرد. معاون آموزشی و امور دانشجویی وزارت بهداشت با تشریح اولویتهای آموزش پزشکی در سال تحصیلی جدید، از تاسیس رشته های جدید در زمینه پزشکی هسته ای خبر داده است. 2-مقطع کارشناسی ارشد: مهندسی پرتو پزشکی یکی از زیر مجموعههای مهندسی هستهای میباشد. نام رشتههای کارشناسی که میتوانند در آزمون کارشناسی ارشد این رشته شرکت کنند عبارتند از: مهندسی هسته ای ، مکانیک ، مواد ، مهندسی شیمی ، برق ، فیزیک و مهندسی پزشکی. دانشگاه های صنعتی امیر کبیر،شهید بهشتی،شیراز و واحد علوم و تحقیقات پذیرای دانشجو در مقطع کارشناسی ارشد می باشند. 3-مقطع دکتری: دانشگاه صنعتی شریف ،امیر کبیر و واحد علوم و تحقیقات در مقطع دکتری پرتوپزشکی دانشجو می پذیرند. موقعیت شغلی: کار
فارق التحصیلان این رشته اغلب در بیمارستان ها،مراکز پزشکی هسته ای و
سازمان انرژی اتمی ایران می باشد که با توجه به علاقه و میزان فعالیت فرد به خصوص در زمینه پژوهش،شانس به دست آوردن کار افزایش پیدا می کند. استفاده از امواج الکترومغناطیسی پرفرکانس؛ شیوه تازه ای برای تصویربرداری و درمان سرطان اشعه تی پژوهشگران
پزشکی اعتقاد دارند که اشعه تی می تواند درمان سرطان را دگرگون کند و
تولید داروهای جدید را سرعت بخشد. امواج الکترومغناطیسی تراهرتز یا
تکنولوژی «پرتو تی»- شامل پرتوهای الکترومغناطیسی ای می شود که بین
مایکروویو و مادون قرمز قرار می گیرند. پرتوهای تی به خاطر فرکانس شان -
که حدود یک تریلیارد سیکل در ثانیه یا یک «تراهرتز» است- به این نام
خوانده شده اند. دیدن از میان موانع این
امر از لحاظ کاربردهای پزشکی یک مزیت محسوب می شود. اولین تلاش ها برای
استفاده از پرتوهای تی برای بررسی بافت ها تقریباً یک دهه پیش انجام شد.
پس از آن یک دهه طول کشید تا دستگاه های لیزر با اندازه مناسبی ساخته شدند
که می توانستند پالس های بسیار کوتاه مورد نیاز برای ایجاد پرتوهای تی را
به وجود آورند.در سال 1995 فیزیکدانان "بین بین هو" و "مارتین ناس" در
نیوجرسی امریکا از پرتوهای تی برای ریزتراشه ها (میکروچیپ ها) استفاده می
کردند- که ایده جدیدی به فکرشان رسید و پرتوها را به یک قطعه گوشت
تاباندند. َشکال
متعارف تر درمان سرطان نیز ممکن است از پرتوهای تی سود ببرند. یک از
مشکلات اصلی در جراحی سرطان اطمینان از این امر است که همه سلول های
سرطانی از بدن بیمار خارج شده اند در نتیجه سرطان در مدت کوتاهی عود نمی
کند. تصویربرداری با پرتوهای تی می تواند به جراحان نشان دهد که بافت سالم
در کجا تمام می شود و بافت سرطانی شروع می شود، و به این ترتیب بر بخت
خارج کردن همه بافت سرطانی افزوده می شود. سال گذشته پژوهشگران در یک شرکت
تکنولوژی تراهرتز واقع در کمبریج نتایج یک بررسی را منتشر کردند که نشان
می داد پرتوهای تی در مشخص کردن سلول های سرطانی در نمونه های بافتی
برداشته شده از مبتلایان به سرطان کارایی خوبی دارند. اشعه تی می تواند
نشان دهد یک دارو تا چه حد در بدن انسان تاثیرگذار است. CT اسکن با اشعه الکترونی ( EBCT) با اینکه ظهور دستگاه CT اسکن و عرضه انواع spiral و mutislice
آن ابزار توانمندی را برای تصویربرداری از اندامهای درون بدن فراهم کرده
اند ، ولی هنوز هم تصویربرداری از اندامهای متحرک مثل قلب یکی از
محدودیتهای این ابزار است . هر نوع حرکتی در حین تصویربرداری باعث ایجاد
آرتیفکت و ناواضحی و در نتیجه کاهش قدرت تفکیک فضایی می شود . با پیشرفت سیستم های CT
زمان لازم برای اسکن کوتاهتر می شد ولی هنوز هم این زمان برای تصویربرداری
از قلب به اندازه کافی کم نبود زیرا برای تصویربرداری از قلب زمانهایی در
حد یک دهم ثانیه یا کمتر لازم است تا آرتیفکت های ناشی از حرکت ایجاد نشود
. این محدودیت با استفاده از CT اسکن با اشعه الکترونی ( EBCT) رفع شد
*رادیو دارو داروهای نشاندار رادیواکتیو که به مریض تزریق یا خورانده میشوند، به نام رادیو داروها معروف هستند. دارویی هستهای یا رادیو فارماکولوژی روش دارویی خاصی است که با ترکیبات ، آزمایش یا تزریق مناسب رادیو دارو به مریض ارتباط دارد.
*روشهای تشخیص زنده روشهای تشخیص زنده آن روشهایی هستند که در آنها یک رادیو دارو در سیستم یک مریض زنده ، بطریق خوراندن ، تزریق ، یا با استنشاق وارد میگرددم اشعه گامای نشر شده بوسیله رادیو داروها برای تامین اطلاعات مورد نیاز بر روی صفحه کامپیوتر قابل مشاهده هستند.
روشهای تشخیص غیر زنده روشهای غیر زنده آنهایی هستند که روی نمونههای برداشته شده از یک مریض انجام میگیرد. تعدادی از این روشها مستلزم بکارگیری رادیو داروها است. ولی مهمترین آنها روش رادیو ایمونواسی (RIA) میباشد.
رادیو ایمونواسی و تاثیر آن در پزشکی
رادیو ایمونواسی نوعی تجزیه بطریق رقیق کردن ایزوتوپی (IDA) ، جزو استو کیومتری است که در آن عنصر مورد تجریه نشاندار و غیر نشاندار برای پیوند با مقادیر محدود مولکولی که بطور خاص با عنصر مورد تجزیه پیوند میدهد، رقابت میکند. RIA بطور گسترده در آزمایشگاههای پزشکی برای تعیین هورمونها ، داروها ، ویروسها ، و دیگر گونههای آلی در سطح جهان بکار میرود. شروع RIA به سالهای 1950 ، با بررسی S.Berson و R.Yalow برروی متابولیسم انسولین B1I در مریضهای دیابتی بر میگردد.
Berson و Yalow دریافتند که مریضهای دیابتی موادی در سرم خون دارند که با انسولین پیوند میدهند. آنها مشاهده کردند که انسولین نشاندار و غیرنشاندار با این ماده پیوند دهنده رقابت کرده، و این مقدار انسولین غیرنشاندار موجود ، مقادیر انسولین نشاندار را که پیوند داده متاثر میکند. آنها در این مطالعه توانایی روش ، جهت ارزیابی انسولین را دریافتند. RIA از آن زمان تا کنون پیشرفتهای گستردهای را در روشهای پزشکی با کاربردهای وسیع برای اندازه گیری مقادیر بسیار کم بسیاری از بیو مولکولهای مهم نموده است.
کاربردهای درمانی تشعشع کاربردهای درمانی تشعشع و رادیو داروها نسبت به کاربردهای تشخیص محدودتر هستند. زمانی که تشعشع برای درمان بکار میرود، مقصود نابود نمودن یک قسمت خاص از نسوج مریض با تشعشع است. چشمه تشعشع میتواند داخلی و خارجی باشد.
چشمههای مورد استفاده در درمان چشمههای خارجی تشعشع در حال حاضر اساسا در شکل باریکههای الکترونی یا اشعه ایکس است. بسیاری از دستگاهها میتوانند برای تولید این تشعشعات بکار روند. ولی شتابدهندهای خطی کوچک بیشترین کاربرد را دارند. الکترونهای با انرژیهای 4 تا 15 میلیون الکترون ولت برای درمان سرطانهایی که نزدیک سطح بدن هستند، مانند سرطانهای پوست ، سینه ، سر و گردن بکار میروند.
زمانی که نفوذ بیشتری از تشعشع لازم باشد، اشعه گاما از یک چشمه بسته رادیو نوکلید مورد استفاده قرار میگیرد. 60Co بطور گستردهای برای این منظور بکار رفته است، ولی در حال حاضر 137Cs ترجیح داده میشود. علاوه بر تشعشع خارجی یک عضو ممکن است، یک سوزن یا دانه رادیواکتیو را در داخل بدن مریض کاشت و لذا تنها مقاطع خاصی را که باید نابود شوند، پرتودهی نمود. در این رابطه کاشتهای 198Au و 125I متداول است.
• توموگرافی با استفاده از تابش پوزیترون (PET)
• اسپکت SPECT
• تصویر برداری قلبی – عروقی
• اسکن استخوان
هر کدام ازاین روشها از یکی از خصوصیات عناصر رادیواکتیو برای تولید یک تصویر استفاده می کنند.تصویر برداری در پزشکی هسته ای برای شناسایی موارد زیر بسیار مفید است:
• تومورها
• آنوریسم Aneurysms
• نارسایی سلول های خونی و اختلال در عملکرد دستگاههای بدن مثل غده تیروئید و ریه
استفاده از هر کدام از این روشهای خاص یا مجموعه ای از آنها بستگی به علائم بیمار و نوع بیماری دارد.
رشتۀ مهندسی پرتوپزشکی که را می توان به سه حوزۀ زیر تقسیم کرد:
:Bionuclear Instrument -1 در این حوزه کلیۀ ابزارها و دستگاههای تشخیصی (تصویربرداری) و درمانی (پرتودرمانی) از لحاظ ساختار، فیزیک دستگاه و نحوۀ عملکرد مورد مطالعه و بررسی قرار می گیرند. شتاب دهنده ها و حفاظهای پرتویی نیز در این حوزه قرار دارند. بطورکلی میتوان این حوزه را سخت افزار رشتۀ پرتوپزشکی نامید.
:Bionuclear Modeling or Processing -2 این حوزه شامل مطالعات و برنامه نویسی نرم افزاری در زمینۀ مدل کردن پدیده های هسته ای، رادیولوژیکی و رادیوبیولوژیکی می باشد. همچنین نرم افزارهای پردازشی مربوط به بهبود و فشرده سازی سیگنالهای تصاویر پزشکی و استخراج ویژگی های آنها بمنظور طبقه بندی و تشخیص بیماریها و یا ارزیابی نحوۀ درمان در این حوزه قرار می گیرند.
: Radio Pharmaceutical or Biological -3این حوزه شامل فیزیک و نحوۀ تولید رادیو داروها و رادیوایزوتوپها و چگونگی تأثیر پرتوهای مختلف بر بافتهای زنده و بیو لوژیکی می باشد.
مواد امتحانی و ضرایب آنها:
اکنون
بلورهای نیمه هادی خاصی پیدا شده که می توان آنها را با استفاده از جرقه
های بسیار کوتاه مدت نور لیزر به گسیل پرتوهای تی واداشت. پرتوهای ایکس با
طول موج کوتاه تر و انرژی بسیار بیشتری دارند. در نتیجه می توانند به
اشیای جامدی مانند استخوان و فولاد هم نفوذ کنند. اما چنین قدرتی تاوانی
هم دارد و آن هم آسیب بالقوه آنها به سلول های زنده است. پرتوهای تی ممکن
است نتوانند به اندازه پرتوهای ایکس نفوذ کنند ولی اثر مخرب زیادی نیز بر
بافت ها ندارند.
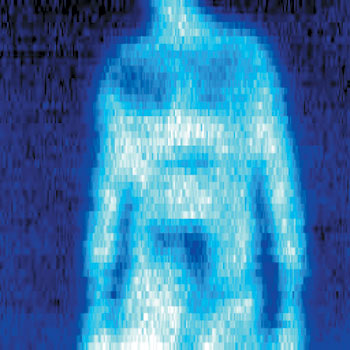
آنها
کشف کردند که پرتوهای تی می توانند ترکیب بافت را مانند نسخه ای کم انرژی
از تصاویر اشعه ایکس آشکار کنند. اما در حالی که کیفیت تصاویر آشنای اشعه
ایکس به تراکم الکترون ها در مواد مورد تصویربرداری بستگی دارد، برای
پرتوهای تی عامل اصلی وجود آب در ماده آزمودنی است، چرا که مولکول های آب
پرتوهای تی را به آسانی جذب می کنند.اکنون این خصوصیت پرتوهای تی در کانون
یکی از مهیج ترین کاربردهای آن قرار گرفته است- درمان سرطان.
راهی جدید برای درمان سرطان
یکی
از بزرگترین چالش ها در پزشکی سرطان هدف قرار دادن سلول های بدخیم و در
عین حال به حال خود گذاشتن سلول های سالم است. این امر دانشمندان را
واداشته است که به دنبال خصوصیاتی در سلول های سرطانی باشند که آنها را از
سلول های «طبیعی» متمایز می کند.یکی از این خصوصیات این است که سلول های
سرطانی نسبت به سلول های سالم محتوای آب بیشتری دارند. اکنون دانشمندان
فکر می کنند که می توانند از این خصوصیت برای درمان سلول های سرطانی با
پرتوهای تی استفاده کنند.پروفسور پیتر وایتمن از دانشگاه لیورپول توضیح می
دهد؛ «پرتوهای تراهرتزی به وسیله آب جذب می شوند، و سلول های سرطانی آب را
در خود جمع می کنند، بنابراین پرتوهای تی در این سلول ها جذب می شوند و
آنها را می کشند.» پروفسور وایتمن یکی از اعضای گروهی است که آزمایش هایی
را در آزمایشگاه دارسبری نزدیک وارینگتون در چشایر اسکاتلند با استفاده از
یک مولد پرتوهای تی انجام می دهند.این مولد پرتوهای تی پس از تکمیل تا
پایان سال جاری قوی ترین مولد پرتوهای تی در اروپا و اولین مولدی است که
بر کاربردهای پزشکی متمرکز خواهد بود.وایتمن می گوید مساله اصلی در ابتدا
آزمودن بی خطربودن تکنولوژی تراهرتز است. «اولویت نخست این است که حدود
ایمن قرارگرفتن انسان به پرتوهای تراهرتزی و عواقب قرار گرفتن مکرر به
مقادیر کم این پرتوها معلوم شود.»او می گوید؛ «در مرحله بعد قصد داریم این
امکان را مورد بررسی قرار دهیم که آیا تابش پرتوهای تراهرتزی پرقدرت ممکن
است به عنوان درمانی برای سرطان پوست به کار رود.» ا
دگرگونی تولید داروهای جدید
اسکن
کننده های اشعه تی تنها شیوه ای نیست که تکنولوژی تراهرتزی می تواند علوم
پزشکی را دگرگون کند.با قرار دادن داروهای جدید در معرض پرتوهای تی شرکت
های داروسازی می توانند خصوصیات شیمیایی ظریفی را مشخص کنند که می تواند
به طور ریشه ای بر رفتار آنها در بدن انسان تاثیر بگذارد.پالس های پرتوهای
تی برای ایجاد ارتعاش در مولکول های تشکیل دهنده دارو به کار می روند و
تحلیل کامپیوتری این ارتعاشات نشان می دهد که تاثیرات پیوندهای شیمیایی را
مشخص کنند که در غیر این صورت ناشناخته می ماند.این امر به نوبه خود می
تواند بر قدرت دارو هنگام مصرف آن به وسیله بیمار تاثیر بگذارد.دانشمندان
از پرتوهای تی برای بررسی دو داروی ظاهراً مشابه درمان کننده زخم معده
استفاده کرده اند. تجزیه و تحلیل به وسیله پرتوهای تی نشان دهنده تفاوت
ساختار مولکولی آنها بود که به میزان های متفاوت اثربخشی در بیماران می
انجامد.
تکنولوژی پرتوهای تی به شرکت های دارویی اجازه خواهد داد
داروهای کمتر موثر را در همان مراحل مقدماتی کنار بگذارند. این تکنولوژی
همچنین به حفظ کنترل کیفیت در فرآیند تولید کمک می کند.
. EBCT یک سیستم CT اسکن با سرعت بسیار زیاد است که مخصوص تصویربرداری از قلب در حال ضربان طراحی شده است . BECT با عناوینی همچون CineCT ،
در سال 1983 شرکت Imatron اسکنر CT بسیار سریع Boyd را برای تصویربرداری از قلب و سیستم گردش خون بهبود بخشید . در آن زمان این دستگاه با نامهایی چون cardiovascular computed tomography ( CVCT ) یا CineCT شناخته می شد . امروزه این دستگاه EBCT
نامیده می شود و انتظار می رود در آینده ای نزدیک تعداد بسیار بیشتری از
این دستگاه ها مورد استفاده قرار گیرد . ( تا اواخر سال 2000 میلادی تعداد
25 دستگاه EBCT در امریکا و 30 دستگاه نیز در اروپا و آسیا مورد استفاده قرار گرفته اند ) توانمندی های بالقوه EBCT موجب تولید تصاویری با قدرت تفکیک بالا از اندامهای متحرک مثل قلب بدون آرتی فکت ناشی از حرکت می شود .
از
این اسکنر می توان برای تصویربرداری از قلب و سایر قسمتهای بدن در کودکان
و بزرگسالان استفاده کرد زیرا طراحی این دستگاه امکان جمع آوری اطلاعات را
ده برابر سریعتر از CT های مرسوم فراهم کرده است .
- اصول و اجزاء EBCT طراحی سیستم EBCT با CT های مرسوم متفاوت است که این تفاوتها در زیر آورده شده است :
1- مبنای اسکنر EBCT استفاده از فن آوری اشعه الکترونی است و در این سیستم ها تیوب اشعه x وجود ندارد .
2- در این سیستم ها حرکات مکانیکی در اجزاء دستگاه وجود ندارد . 3
- نحوه جمع آوری اطلاعات در EBU با CT های مرسوم متفاوت است . در انتهای دستگاه EBCT
یک تفنگ الکترونی قرار دارد که یک دسته الکترونی با انرژی 130 کیلوالکترون
ولت تولید می کند. این دسته الکترونی بوسیله یک کویل الکترومغناطیسی شتاب
می گیرد و کانونی می شود که با یک زاویه معین منحرف می شود و به یکی از
چهار حلقه هدف تنگستنی برخورد می کند . حلقه های هدف ثابت هستند و شعاع
آنها cm 90
است که یک قوس 210 درجه را تشکیل می دهند . شعاع الکترونی در طول حلقه
هدایت می شود که می تواند به صورت منفرد یا به صورت توالی به کار رود . در
نتیجه پخش حرارت مشکلی مانند آنچه در سیستمهای CT اسکن مرسوم وجود دارد ایجاد نمی کند . وقتی که شعاع الکترونی با هدف تنگستنی برخورد می کند اشعه x تولید می شود . محدود کننده ها دسته اشعه x
تولید شده را به شکل یونی در می آورند که از یون بیمار عبور می کنند . که
در یک میدان اسکن 47 سانتی متر قرار دارد تا به دتکتورها به صورت یک قوس
در دو ردیف کنار هم قرار گرفته اند برخورد کنند . دتکتورها در مقابل حلقه
تنگستنی قرار دارند و در دو ردیف جداگانه قرار گرفته اند که شعاع آنها
5/67 سانتی متر است که تشکیل یک قوس 216 درجه را می دهند . ردیف اول شامل
864 دتکتور است که اندازه هر کدام نصف دتکتورهای حلقه دوم است که 432
دتکتور دارد . این نحوه قرارگیری دتکتورها این امکان را فراهم می کند که
در زمان استفاده از یکی از حلقه های هدف اطلاعات مربوط به دو مقطع جمع
آوری شود وقتی به طور متوالی از هر چهار حلقه استفاده می شود می توان
اطلاعات مربوط به هشت مقطع را جمع آوری کرد . دتکتورها از مواد جامد که
شامل کریستالهای لومینسانت و کادمیوم تنگستن هستند تشکیل شده اند ( که
اشعه x
را به نور تبدیل می کنند ) این قسمت به یک سلیکونی چسبیده است که نور را
به جریان تبدیل می کندکه خود این قسمت نیز به یک پیش تقویت کننده متصل است
. خروجی دتکتورها به سیستم جمع آوری اطلاعات data acquisition system ( DAS ) فرستاده میشود .